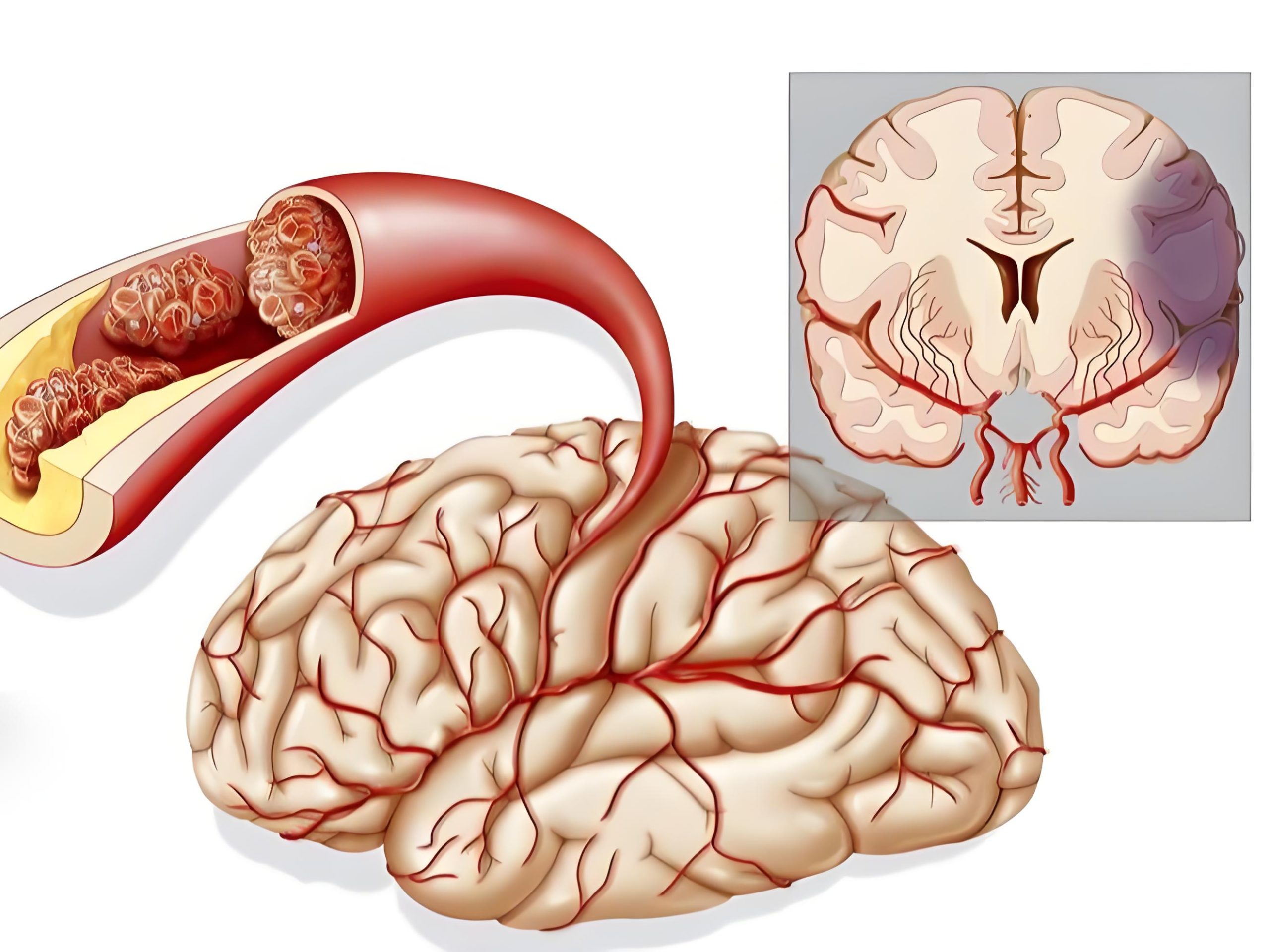
脑梗死诊疗指南与病例分析
急诊科专业视角 · 基于2025年最新指南与临床实践
脑梗死病因分析
主要病因
-
1
动脉粥样硬化:颈内动脉、大脑中动脉等大血管斑块破裂或狭窄(占60%~90%)
-
2
心源性栓塞:心房颤动、风湿性心脏病、心肌梗死等导致血栓脱落
-
3
小血管病变:高血压、糖尿病引起的深穿支动脉玻璃样变,导致腔隙性梗死
危险因素
不可控因素
男性风险更高
遗传因素
可控因素
糖尿病
高脂血症
吸烟
肥胖
脑梗死诊疗指南
诊断流程
1. 快速完成病史采集及NIHSS评分
2. 头颅CT平扫排除出血(黄金标准),必要时行MRI(DWI序列可超早期发现病灶)
3. 血管评估:CTA/MRA/DSA明确责任血管
血常规、凝血功能、血糖、电解质、血脂、心肌酶谱
治疗原则
静脉溶栓
时间窗3~4.5小时
阿替普酶(rt-PA):0.9 mg/kg(最大剂量90 mg),10%静脉推注,余量1小时内滴注
禁忌症
近期手术、活动性出血、血小板<100×10⁹/L等
血管内治疗
时间窗6~24小时
机械取栓适用于大血管闭塞(如大脑中动脉M1段)
抗血小板治疗
阿司匹林:急性期首日300 mg负荷剂量,后100 mg/d维持
氯吡格雷:75 mg/d,联合阿司匹林用于高危非溶栓患者(需排除出血风险)
抗凝治疗
低分子肝素:适用于心源性栓塞(如房颤),剂量按体重调整(如依诺肝素1 mg/kg q12h)
鉴别诊断
脑出血
CT示高密度影,起病时头痛、呕吐更显著
颅内感染
发热、脑膜刺激征阳性,CSF检查见白细胞升高
低血糖昏迷
血糖<2.8 mmol/L,补糖后症状迅速缓解
偏头痛
反复发作史,无局灶性神经功能缺损
脑梗死病例分析
病例资料
主诉
突发左侧肢体无力、言语不清3小时
现病史
患者男性,68岁,3小时前早餐时突发言语含糊,左侧肢体抬举困难,伴口角歪斜,无头痛、呕吐、抽搐
既往史
- 高血压10年(未规律服药)
- 糖尿病5年(二甲双胍0.5 g bid)
- 吸烟史30年(20支/日)
查体
- BP 180/95 mmHg,神志嗜睡
- NIHSS评分12分(意识1+凝视2+面瘫2+左上肢4+左下肢3)
- 左侧巴氏征阳性,颈软
辅助检查
头颅CT:右侧基底节区稍低密度影,ASPECTS评分8分
CTA:右侧大脑中动脉M1段闭塞
实验室:血糖8.6 mmol/L,LDL-C 3.8 mmol/L,血小板210×10⁹/L
诊治经过
急诊处理
溶栓评估
发病时间窗内(3小时),排除禁忌症后予阿替普酶静脉溶栓(总剂量63 mg)
血压控制
乌拉地尔静脉泵入,目标BP<180/105 mmHg
抗血小板
溶栓24小时后启动阿司匹林100 mg/d + 氯吡格雷75 mg/d
并发症管理
脑水肿
甘露醇125 ml q8h,甘油果糖250 ml q12h交替使用
肺部感染
入院第3天发热,痰培养示肺炎克雷伯菌,调整抗生素为头孢哌酮/舒巴坦3.0 g q8h
康复治疗
急性期后联合针灸、肢体功能训练,出院时NIHSS评分降至6分
经验总结
时间窗管理
溶栓每延迟1分钟,脑细胞死亡190万个,需优化院内绿色通道流程
个体化抗栓
高龄、高血压患者需警惕出血转化,溶栓后24小时复查CT再启动抗血小板
多学科协作
联合神经介入团队评估取栓适应症,若溶栓后NIHSS无改善,需桥接机械取栓
参考文献
1. 豆丁网《2025年脑梗死诊疗规范》
2. 特殊部位脑梗死影像诊断要点
3. ANCA相关性肥厚性硬脑膜炎鉴别
4. 医保药物适应症与治疗规范
5. 大面积脑梗死临床分析

评论0